
O tratamento do ceratocone deve ser individualizado, pois depende de diversos fatores: idade em que foi feito o diagnóstico, alergia ocular, progressão da doença, qualidade visual, presença de complicações, presença de outras doenças oculares.
O ponto principal no manejo é o controle da alergia ocular, visto que este é o fator de risco mais importante para o aparecimento e progressão do ceratocone.
A córnea normal pode apresentar astigmatismo regular naturalmente, entretanto quando há irregularidade o diagnóstico de ceratocone deve ser suspeitado.
– Incipiente (Grau I): até 47,00 D
– Moderado (Grau II): acima de 47,00 D até 52,00 D
– Avançado (Grau III): acima de 52,00 D até 60,00 D
– Severo (Grau IV): acima 60,00 D
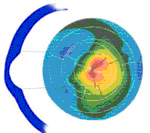 Cone Redondo (Nipple Cone)
Cone Redondo (Nipple Cone)
Consiste de uma pequena ectasia próxima do centro, menor do que 5 mm de diâmetro (Ø) cercada quase 360º de zona intermediária de córnea normal; presença ocasional de um nódulo fibroblástico elevado no ápice da córnea, daí o nome de ceratocone em bico (nipple).
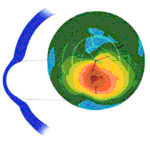 Cone Oval (Sagging Cone)
Cone Oval (Sagging Cone)
É a forma mais comum de ceratocone avançado. O ápice corneal apresenta-se deslocado abaixo da linha mediana, resultando em graus variados de encurvamento na zona mediana periférica inferior. Esse deslocamento da córnea inferior cria uma ilha de córnea superior normal ou mais plana do que a normal, de praticamente 180º.
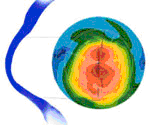 Cone Globoso (Globus Cone)
Cone Globoso (Globus Cone)
É a forma de cone que abrange quase 3/4 da superfície corneal. Diferente da forma avançada do ceratocone em bico ou do oval, o globoso não tem ilha de meia periferia de córnea normal, acima ou abaixo da linha mediana.
De acordo com a forma e localização de seu ápice:
 O CCTC – Centro Catarinense de Tratamento do Ceratocone é uma iniciativa do Departamento de Córnea e Lentes de Contato do Hospital de Olhos Sadalla Amin Ghanem, que tem como objetivo prestar um atendimento unificado e integral aos pacientes com ceratocone.
O CCTC – Centro Catarinense de Tratamento do Ceratocone é uma iniciativa do Departamento de Córnea e Lentes de Contato do Hospital de Olhos Sadalla Amin Ghanem, que tem como objetivo prestar um atendimento unificado e integral aos pacientes com ceratocone.
Além disso, o CCTC possui cirurgiões com especialização no tratamento do ceratocone, incluindo implante de anel de ferrara, crosslinking e transplante de córnea. Também são realizados transplantes lamelares profundos, que reduzem o risco de rejeição, infecção e aumentam a sobrevida do transplante.
Para os pacientes que apresentam necessidade de correção óptica após o transplante, o CCTC possui lentes especiais e os maiores avanços no tratamento desses graus com cirurgia refrativa a laser. Tratamentos personalizados na topografia corneana e nas aberrações ópticas também são realizados.
Graças aos avanços da medicina e da tecnologia, hoje já existem várias alternativas para melhorar a visão e controlar a progressão desta doença. Nossa equipe, preocupada com o bem-estar dos pacientes, atualiza-se constantemente e traz para o Hospital de Olhos Sadalla Amin Ghanem todas as novidades para o diagnóstico, controle e tratamento dos problemas oculares.

A córnea é uma estrutura transparente, quase esférica e regular. Através dela penetram os raios luminosos que são captados pela retina (fundo do olho). Qualquer distorção na córnea causa redução na qualidade da imagem que chega à retina.
Ceratocone é uma doença não inflamatória da córnea na qual a baixa rigidez do colágeno corneano permite que a área central ou paracentral assuma forma cônica (do grego: “kerato” significa córnea e “conus” forma cônica). A córnea tornando-se progressivamente mais fina e irregular, resultando na distorção das imagens.
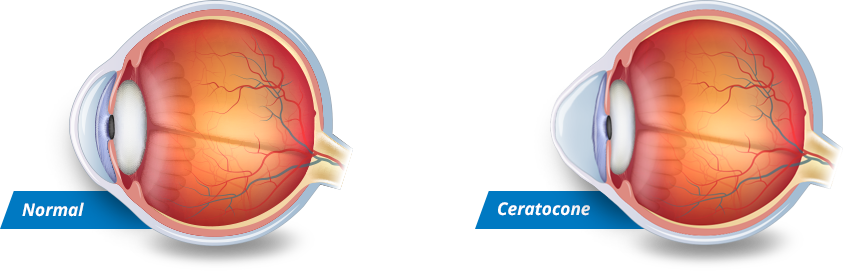
Essa irregularidade, na maioria dos casos, causa baixa visual não recuperável com óculos, isto é, mesmo com um bom exame de refração a acuidade visual não é boa. As lentes de contato (LC) rígidas ou gelatinosas especiais costumam propiciar boa visão, pois simulam uma nova superfície corneana regular. A evolução da doença pode levar o paciente a ser intolerante às LC e necessitar de um procedimento cirúrgico como anel intracorneano (Anel de Ferrara). O transplante de córnea é realizado somente em 10% dos casos, quando a progressão provoca cicatrizes corneanas ou quando a visão não é satisfatória com os tratamentos anteriores.
O ceratocone geralmente aparece na adolescência ou em adultos jovens e progride até 35 a 40 anos de idade. Segundo pesquisas mais recentes, o ceratocone pode acometer até uma a cada 375 pessoas, porém, este dado varia dependendo de alguns fatores.
A progressão normalmente é lenta, mas pode haver períodos de tempo em que a piora é rápida. É impossível prever qual a velocidade de progressão ou se ela vai realmente ocorrer em um determinado caso. Os jovens com doenças avançadas têm maior chance de progressão, enquanto que após os 35 anos de idade a doença dificilmente piora.
No início, o diagnóstico pode ser difícil, pois o exame biomicroscópico (utilizado para avaliar a córnea em grande aumento) é praticamente normal. Muitas vezes, o oftalmologista diagnostica somente astigmatismo e miopia. O astigmatismo decorre da irregularidade e a miopia do abaulamento corneano. Nas situações iniciais, o diagnóstico é feito utilizando-se o exame chamado topografia e/ou tomografia de córnea (mais detalhes na parte de exames). Estes também são os melhores exames para avaliar objetivamente a progressão da doença.
O ceratocone é uma doença bilateral, embora, em alguns casos, possa acometer mais um olho do que o outro. Homens e mulheres são afetados na mesma proporção.
As causas específicas ainda não são conhecidas, mas a origem mais provável é a genética. Apesar disto, somente 20% dos pacientes com ceratocone tem alguém na família com a doença. Quando não existirem casos na família a probabilidade dos filhos terem ceratocone é menor que 15%. Os pacientes que apresentam predisposição e tem o hábito de coçar os olhos, geralmente vão ter uma doença mais precoce e mais avançada.
 Agendar Consulta
Agendar Consulta
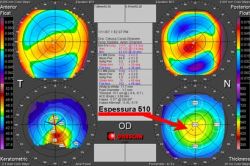
O ceratômetro é um aparelho óptico que mede a curvatura anterior da córnea nos seus 3 mm centrais. A medida da curvatura é feita nos 2 meridianos primários, um vertical e outro horizontal, distantes 90° um do outro.
Quanto mais uniforme for a superfície da córnea, mais precisas serão as medidas. No caso de ceratocone, as miras podem se apresentar deformadas e de contornos irregulares. Como o ceratômetro mede uma área pequena e limitada da córnea, avaliações adicionais com a topografia e a tomografia corneana são fundamentais.
Neste caso, as medidas não são exatas pois as miras se duplicam, dificultando a leitura.
A topografia computadorizada é um excelente instrumento para confirmar o diagnóstico de ceratocone, mesmo quando os sinais característicos ainda não são observados. A localização do ápice e a progressão da doença podem ser visualizadas facilmente quando se analisam os mapas coloridos, o que permite classificar a doença.
Os topógrafos computadorizados, medem em torno de 95% da superfície corneal. A maioria se baseia no princípio do Disco de Plácido, que utiliza a córnea como um espelho refletor, projetando uma serie de anéis sobre ela. Esses anéis são captados, analisados e codificados em cores, gerando mapas de curvatura.
Os tomógrafo de córnea mensura as importantes medidas de espessura. Identificam os pontos exatos de afinamento focal e sua relação na córnea como um todo. Esta análise, é fundamental para o diagnóstico e seguimento de pacientes com ceratocone. Nas fases iniciais da doença, em que ainda não se detectam alterações da superfície, a tomografia da córnea pode identificar estes característicos afilamentos, alertando para o acompanhamento mais frequente ou mesmo, orientando tratamentos como os implantes de anéis intra-estromais.
Este exame consiste em avaliar como a imagem é interpretada pelos olhos. É muito difícil qualificar como o paciente com ceratocone realmente enxerga, devido as distorções da córnea e ao grau irregular. O OPD nos fornece um pouco desta informação, a qualidade da visão.
O exame de microscopia especular tem fundamental importância na avaliação do endotélio corneano, a última camada da córnea. Esta camada não é atingida pelo ceratocone, mas precisa de acompanhamento pois a transparência da córnea depende de seu normal funcionamento.
O ceratômetro é um aparelho óptico que mede a curvatura anterior da córnea nos seus 3 mm centrais. A medida da curvatura é feita nos 2 meridianos primários, um vertical e outro horizontal, distantes 90° um do outro. Quanto mais uniforme for a superfície da córnea, mais precisas serão as medidas. No caso de ceratocone as miras podem se apresentar deformadas e de contornos irregulares. Neste caso, as medidas não são exatas pois as miras se duplicam e dificultando a leitura.
A topografia computadorizada é um excelente instrumento para confirmar o diagnóstico de ceratocone, mesmo quando os sinais característicos ainda não são observados. A localização do ápice e a progressão da doença podem ser visualizadas facilmente quando se analisam os mapas coloridos.
Os topógrafos computadorizados, medem em torno de 95% da superfície corneal. A maioria se baseia no princípio do Disco de Plácido, que utiliza a córnea como um espelho refletor, projetando uma serie de anéis sobre ela. Esses anéis são captados, analisados e codificados em cores, gerando mapas de curvatura.
O GALILEI é a tecnologia para análise do segmento anterior do olho Ele faz a medida direta da curvatura anterior e posterior da córnea, gera mapas de elevação anterior e posterior, calcula a paquimetria ( medida da espessura da córnea) sem risco de descentralizações e gera o mapa paquimétrico; análisa em 3D a câmara anterior; faz a medida do diâmetro corneano; calcula o índice I-S, que auxilia no diagnóstico de ceratocone; oferece ainda a densitometria corneal e cristalino; e a pupilometria.
O aparelho corrige os erros induzidos por micromovimentos do olho durante o exame, por ter uma câmera de visualização frontal, e proporciona maior abrangência da área examinada ao combinar suas diversas tecnologias.
Na fase inicial da doença, quando o astigmatismo irregular é pequeno, a correção visual pode ser feita com óculos. Para outros estágios, indicam-se lentes de contato (LC).
As LC representam a primeira opção para recuperação visual porque substituem a superfície irregular da córnea por outra regular. Elas permitem melhora da visão, mesmo nos graus avançados da doença, mas não evitam a sua progressão.
Existem muitos desenhos e tipos de lentes para adaptação em ceratocone. O modelo ideal é determinado de acordo com a forma do cone, evolução da doença e os testes com lentes de prova.
Além das rígidas gás-permeáveis de desenho esférico que é o mais comum, são fabricadas lentes asféricas, e outras com zona óptica esférica e periféricas asféricas. Esses desenhos são ideais para cones paracentrais e periféricos.
As lentes bicurvas tipo Soper, policurvas tipo McGuire e outras, são usadas geralmente em cones moderados a avançados com localização central ou paracentral, pois seu desenho protege a essa região mais elevada do cone.
Quando a adaptação de lentes rígidas gás permeáveis não é bem tolerada pelo paciente ou gera problemas recorrentes pelo toque da LC, pode-se utilizar LC gelatinosas desenhos especiais com o centro mais encorpado, lentes em sistema piggyback (uma lente rigida sobre uma lente gelatinosa) ou ainda lentes com material híbrido (rígido no centro e gelatinoso na borda).
Atualmente, existem também opções de lentes de contato esclerais, as quais são maiores com área de apoio na esclera. Apresentam maior conforto ao uso, em relação com as lentes corneanas, com o beneficio de também serem rígidas e formarem uma superfície mais regular na frente do olho.
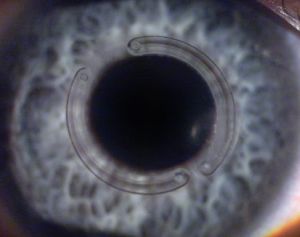 Os anéis intracorneais são indicados para pacientes com ceratocone que apresentam dificuldade visual com o uso de óculos e intolerância ao uso de lentes de contato. Tem a função de melhorar a visão através da regularização da córnea, com diminuição do astigmatismo e/ou da curvatura corneana. São recomendados apenas para alguns tipos e graus de ceratocone, em córneas transparentes.
Os anéis intracorneais são indicados para pacientes com ceratocone que apresentam dificuldade visual com o uso de óculos e intolerância ao uso de lentes de contato. Tem a função de melhorar a visão através da regularização da córnea, com diminuição do astigmatismo e/ou da curvatura corneana. São recomendados apenas para alguns tipos e graus de ceratocone, em córneas transparentes.
O anel, fabricado com polimetil-metacrilato (acrílico), transparente e ultrafino, é implantado cirurgicamente na média periferia da córnea, através de uma microincisão (1mm), sob anestesia tópica e fica localizado no interior da córnea. Os anéis são implantados a uma profundidade de cerca de 80% da espessura corneana.
Esse procedimento é rápido (cerca de 20 minutos) e indolor e apresenta baixo índice de complicações. É uma técnica reversível (os anéis podem ser removidos se produzirem algum efeito indesejado) e ajustável (os anéis podem ser modificados ou substituídos). Na maioria das vezes, é necessário readaptar LC (rígidas ou gelatinosas) ou utilizar óculos para corrigir o grau restante.
Esse procedimento é realizado no Hospital de Olhos Sadalla Amin Ghanem desde 2002, tendo os cirurgiões do CCTC experiência de muitas centenas de casos.
Quantos segmentos de anéis são implantados?
Em geral são implantados dois segmentos de anel, mas em vários casos, quando o ceratocone é mais periférico, pode ser implantado somente 1 segmento de anel. O tipo de anel, espessura, diâmetro, comprimento e posição dependem de como o ceratocone se apresenta. São utilizados nomogramas que levam em consideração estes e outros fatores para a melhor escolha para determinado caso.
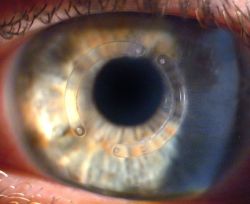
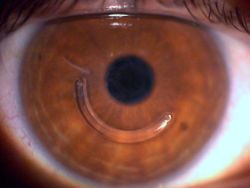
Como é a recuperação visual após o implante dos anéis?
A recuperação visual é gradual. Ocorre de maneira mais significativa nas primeiras semanas, levando em torno de 3 meses até a estabilização. Após esse período são prescritos novos óculos ou lentes de contato, caso necessário.
Quais são os benefícios e riscos do implante dos anéis?
Pode ocorrer a diminuição do grau de astigmatismo e melhora da visão. O resultado, entretanto, é variável, podendo ocorrer melhora significativa da visão em alguns casos e pouca melhora em outros. Atualmente, o índice de previsibilidade tem melhorado bastante, pois novos segmentos, nomogramas e implantes guiados por laser favoreceram uma melhora indicação.
Na cirurgia de implante de anéis os riscos são muitos pequenos. Entre as complicações que eventualmente podem ocorrer temos: infecção; dificuldades de tunelização da córnea obrigando o cirurgião a interromper a cirurgia; troca do anel em caso de hipo e hipercorreção (correção maior ou menor que a planejada); perda da transparência da córnea; deslocamento ou extrusão do anel implantado (algumas vezes necessitando de reposicionamento ou troca do anel); reflexos visíveis do anel implantado (brilho na visão, principalmente noturno); mudança significativa do grau dos óculos ou lentes de contato; entre outras.
O que pode ser feito caso não ocorra melhora após a cirurgia?
Alguns pacientes podem necessitar modificação do local ou tamanho do anel para que ocorra melhora da visão. Pode ser necessário, em raros casos, remoção dos anéis. Em ceratocones muito avançados, pode ser necessário o transplante de córnea. A presença dos anéis não trará prejuízo caso o paciente necessite dessa cirurgia.
Quais as indicações dos anéis intracorneais?
Os anéis podem ser indicados em pacientes com ceratocone sem cicatrizes corneanas, que apresentem baixa visual com óculos e tenham intolerância ou não tenham se adaptado às LC. Os melhores resultados são observados em córneas com curvatura até 55 dioptrias e que não sejam muito finas (> 400 um na área de 5 mm). O implante de anéis pode e deve ser associado ao Crosslinking caso o ceratocone esteja em evolução.
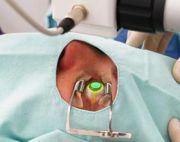 O Crosslinking do Colágeno Corneano é indicado para evitar a progressão do ceratocone. O tratamento consiste em desepitelizar a córnea após anestesia tópica (colírio), instilar riboflavina (vitamina B2) por 10 minutos e aplicar luz UV-A por mais 10 min. Tem como finalidade aumentar o número de ligações covalentes entre as fibras de colágeno para fortalecer a córnea e estabilizar a doença.
O Crosslinking do Colágeno Corneano é indicado para evitar a progressão do ceratocone. O tratamento consiste em desepitelizar a córnea após anestesia tópica (colírio), instilar riboflavina (vitamina B2) por 10 minutos e aplicar luz UV-A por mais 10 min. Tem como finalidade aumentar o número de ligações covalentes entre as fibras de colágeno para fortalecer a córnea e estabilizar a doença.
É contra-indicado para casos com cicatrizes na área central da córnea. Essa técnica, realizada na Europa desde 2000, tem apresentado excelentes resultados e risco mínimo de complicações.

O CCTC foi o pioneiro no Estado na realização do Crosslinking, iniciando em 2007, atualmente com experiência de centenas de procedimentos. A terapia fortalece a córnea e evita a progressão da doença, o que permite que muitos pacientes permaneçam em estágios iniciais, evitando a evolução para transplante de córnea. Os médicos do CCTC ministram palestras em congressos nacionais e internacionais, demonstrando os excelentes resultados alcançados com o tratamento.
O Hospital de Olhos Sadalla Amin Ghanem adquiriuo equipamento Crosslinking UV-X2000 para auxílio no tratamento do ceratocone. O Fabricante IROC, da Suíça, com esse novo equipamento, melhorou a eficiência e reduziu o tempo do procedimento. A inovação permite reduzir o tempo cirúrgico em 20 minutos, passando de 30 para 10 minutos – técnica conhecida como “accelerated-crosslinking”. A melhoria representa uma evolução no tratamento do ceratocone, sendo hoje a tecnologia mais avançada de crosslinking. Apresenta sistema de vídeo integrado para controle de fixação e leds para perfeita centralização e distância focal. A emissão luminosa é extremamente estável e homogênea, comprovada por vários estudos publicados.
 Não há alteração estética no olho após o tratamento. Ao microscópio podem ser observadas as linhas de contração do colágeno corneano, o que é responsável pelo aumento da rigidez corneana. O acompanhamento é feito através de exames semestrais para avaliar principalmente a visão do paciente, a curvatura corneana e o astigmatismo.
Não há alteração estética no olho após o tratamento. Ao microscópio podem ser observadas as linhas de contração do colágeno corneano, o que é responsável pelo aumento da rigidez corneana. O acompanhamento é feito através de exames semestrais para avaliar principalmente a visão do paciente, a curvatura corneana e o astigmatismo.
Quais as indicações atuais?
Como é feito o tratamento?
O tratamento inicia-se pela anestesia, que é realizada com 3 gotas de colírio (anestesia tópica), seguido de remoção do epitélio da córnea (células da superfície corneana que regeneram posteriormente) com espátula, nos 9-mm centrais.
O epitélio deve ser removido para que ocorra a penetração da Riboflavina (Vitamina B2) na córnea. Esta é aplicada através de gotas, por 10 minutos. Procede-se com a aplicação da luz UV-A por mais 10 minutos. O procedimento dura cerca de 20 minutos e termina com a colocação de uma lente de contato terapêutica que servirá como um “curativo” enquanto o epitélio cicatriza, o que leva em torno de 5-7 dias. Após 7 dias a lente de contato deve ser removida. O paciente utiliza colírios antibióticos por 7 dias e anti-inflamatórios por 1 mês. Os pacientes que usavam lentes de contato rígidas podem reiniciar seu uso após 3 meses.
Como é a recuperação? Há dor?
Até a retirada da lente de contato pode haver desconforto ocular associado a sensação de corpo estranho, ardência, lacrimejamento e dor leve a moderada. Após 2-3 dias, os sintomas diminuem muito. A recuperação visual é gradual, em geral, voltando ao normal após 30 dias. Após o primeiro mês há certa estabilização da visão, podendo ocorrer sua melhora gradativa a partir de então. Alguns pacientes, entretanto, podem levar até 3 a 6 meses para melhora completa.
É importante salientar que a maioria dos pacientes requer alguma forma de correção visual (óculos ou lentes de contato) após a cirurgia, com objetivo de obter melhor visão.
O Crosslinking deve ser repetido?
O tratamento é realizado somente uma vez (sessão única) e pode ser repetido em caso de nova progressão da doença, o que é raro.
Quais são os riscos?
Os riscos desta cirurgia são mínimos. Entre as complicações que eventualmente podem ocorrer temos: infecção; perda da transparência ou inchaço da córnea; visão dupla ou embaçada; leve ptose (queda) palpebral (temporário); edema (inchaço) ao redor do olho (temporário); irritação ocular (ressecamento ocular com coceira, ardência, sensação de areia e lacrimejamento)(temporário); reflexos luminosos (ofuscamento visual). Ainda não existem casos descritos de complicações relacionadas à radiação UV-A, como catarata ou doenças da retina. A maioria das complicações acima descritas são tratadas e solucionadas, ou ainda podem melhorar espontaneamente.
Que exames são realizados antes e após o Crosslinking?
De rotina realizamos:
Os exames são realizados antes (ou no dia do tratamento) e após 6, 12 e 24 meses. Após o primeiro ano o acompanhamento é anual.
Indica-se quando a córnea apresenta cicatrizes ou para ceratocones avançados quando não se obtém boa visão com LC. Em um estudo sobre ceratocone realizado no Hospital de Olhos Sadalla Amin Ghanem, dos 881 olhos avaliados, 85% atingiram boa visão com lentes de contato e somente 5% precisaram ser submetidos a transplante de córnea.

A finalidade do transplante é substituir a porção central da córnea doente por uma córnea sadia doadora. Existem duas técnicas principais:
Técnica de transplante mais utilizada em ceratocone, com a qual se substitui toda espessura da córnea. O tempo de recuperação varia de 6 a 12 meses e o sucesso é cerca de 90% em 5 anos, reduzindo-se com o tempo.
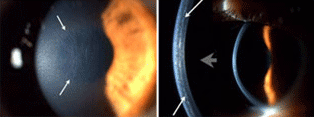
Técnica que remove apenas as camadas anteriores da córnea. É difícil de ser realizada, mas representa uma boa opção quando a parte interna da córnea (endotélio) está saudável. A técnica mais utilizada é chamada de “Big Bubble” (Grande Bolha), pois ar é injetado na córnea para facilitar a separação entre as camadas superficiais e profundas (ver imagem). Nessa técnica, somente as 2 camadas mais internas (endotélio e membrana de Descemet) permanecem, enquanto que as 3 camadas anteriores (epitélio, camada de Bowmann e estroma) são substituídas (camadas acometidas pelo ceratocone).
As vantagens em relação ao transplante penetrante são: menor tempo de recuperação, maior sobrevida do transplante, menor risco de infecção e de rejeição.
Em uma córnea normal o endotélio (camada mais interna) é a que determina a sobrevida da mesma. Além disso, é a porção da córnea mais antigênica, isto é, que mais induz rejeição (aproximadamente 70 a 80% dos casos). Uma vez que no transplante lamelar profundo o endotélio não é substituído, a sua sobrevida é igual a de uma córnea normal (o ceratocone apresenta endotélio absolutamente normal) e não haverá a rejeição endotelial.
A correção visual do portador de ceratocone depende da gravidade da doença e de suas necessidades individuais. Nos casos incipientes, muitas vezes, é desnecessário o uso de correção óptica; nos moderados, o uso de óculos pode ser suficiente.
As LC RGP são a principal opção para o tratamento do ceratocone porque fornecem superfície refrativa regular, neutralizam as aberrações ópticas e as distorções da superfície corneal anterior, melhorando a visão, mesmo nos graus avançados da doença.
Os avanços tecnológicos dos desenhos e materiais das LC têm permitido sua adaptação em quase todos os graus de ceratocone. Com a adaptação correta, a maioria dos pacientes alcança acuidade visual (AV) igual ou melhor do que 20/40.
Tipos de LC usadas para o ceratocone
Intercorrências associadas ao Uso de Lentes de Contato:
Anel Intracorneano (Ferrara e Intacts)
São anéis segmentares ultrafinos de PMMA (acrílico) transparentes que são implantados cirurgicamente na periferia da córnea. Um ou dois segmentos podem ser implantados distendendo a córnea periférica, levando a um aplanamento da sua região central, diminuindo o ceratocone. Existem alguns tipos de anéis, sendo o mais utilizado em nosso hospital o anel de Ferrara.
Esse tratamento deve ser recomendado para pacientes intolerantes às LC e que possuem córneas transparentes com espessura mínima de 400 micra. Os melhores resultados são conseguidos em cones grau II e III. É uma boa indicação também para portadores da síndrome de Down quando o transplante é considerado arriscado pela baixa colaboração do paciente. Para a correção do erro refrativo residual pode-se adaptar LCG ou RGP. Os óculos normalmente não melhoram muito a AV pós-operatória.