
A córnea é o tecido transparente que fica na frente do nosso olho, como se fosse o “vidro do relógio” e tem a função de permitir que a luz entre no olho para ser focalizada na retina.
O transplante de córnea é uma cirurgia onde se faz a troca da porção central da córnea doente por uma córnea sadia doadora (Fig. 1). Boa analogia é pensar na troca do vidro de um relógio que está fosco ou perdeu a transparência. A nova córnea é fixada com um fio especial de nylon muito fino (Fig. 2 e Fig. 3), com o auxílio de um microscópio cirúrgico. O paciente recebe anestesia local e não precisa passar a noite no hospital. O procedimento leva cerca de uma hora.
O número de transplantes penetrantes, ou da espessura total da córnea, tem diminuído, pois, com o advento de técnicas cirúrgicas de maior precisão, tornou-se possível transplantar somente as camadas doentes da córnea (Fig. 4). Isto significa que o transplante pode ser parcial, deixando-se intacta a parte boa da córnea e, assim, diminuindo a possibilidade de rejeição pós-cirúrgica.
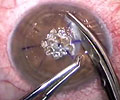
Fig 4
Toda vez que o mundo exterior é percebido pelo olho humano, uma estrutura muito importante do globo ocular exerce papel fundamental. Podemos chamar a córnea como a “janela” do olho. Corresponde a região ocular mais anterior em forma de domo e suas fibras colágenas (estrutura anatômica microscópica), distribuiem-se perfeitamente a ponto de torná-la totalmente transparente. Além disto, precisa ser forte suficiente para proteger a região interna do olho contra traumas ou infecções, por exemplo.
A espessura da córnea tem em torno de 0,5 a 1 mm, sendo mais fina e regular na região central. Esses valores são uma média da população, podendo variar de pessoa para pessoa. Muitas situações podem ocasionar perda da função normal desta estrutura, ocasionando diminuição da transparência ou regularidade e, consequentemente, levar a baixa visão. Questões genéticas, ambientais, alérgicas, infecciosas ou mesmo disfunção na qualidade e quantidade da lágrima, estão relacionadas as principais doenças que acometem a córnea. Dentre estas, podemos citar o Ceratocone, a Síndrome do Olho Seco, as ceratites infecciosas (vírus, bactérias e outros parasitas), as distrofias corneanas (doenças genéticas), o trauma ocular, todas podendo ocasionar graves sequelas se não tratadas a tempo.
Atualmente, por conta da notável evolução dos tratamentos e novos medicamentos, todos estes problemas podem ser manejados com sucesso, exceto em raras exceções. Como exemplo, podemos citar o Transplante de Córnea, que tem atingido um nível de refinamento na técnica surpreendente nas últimas décadas. Os médicos especialistas do Hospital de Olhos Sadalla Amin Ghanem realizam todas as variantes reconhecidas nacional e internacionalmente, desde o tradicional transplante penetrante até as técnicas lamelares mais avançadas, substituindo apenas a camada doente da córnea por um tecido doador saudável.
 Agendar Consulta
Agendar Consulta
O paciente deverá usar comprimidos, colírios antibióticos e anti-inflamatórios. Dormir do lado contralateral ao olho operado. A recuperação visual é lenta e progressiva.
Os sinais clássicos de rejeição são baixa visual, olho vermelho, fotofobia (sensibilidade a luz) e dor ocular. Nestes casos deve-se procurar um especialista ou plantão oftalmológico para que seja corretamente diagnosticado e tratado. A rejeição pode ocorrer por toda a vida e não significa que se perde a córnea transplantada. Na maioria dos casos há boa recuperação quando o tratamento é feito precocemente.
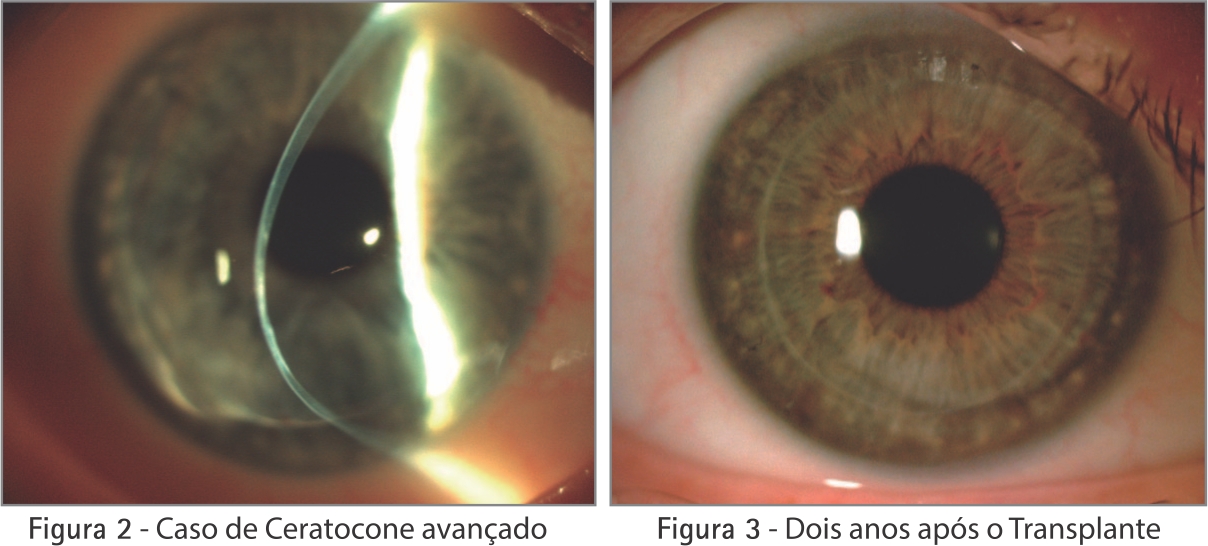
 Técnica que remove aproximadamente 90% da espessura da córnea, preservando a camada interna. Observe abaixo um caso de ceratocone antes (figura 2) e após a cirurgia (figura 3). Esta técnica é indicada nas doenças que afetam as camadas da frente (anteriores) da córnea.
Técnica que remove aproximadamente 90% da espessura da córnea, preservando a camada interna. Observe abaixo um caso de ceratocone antes (figura 2) e após a cirurgia (figura 3). Esta técnica é indicada nas doenças que afetam as camadas da frente (anteriores) da córnea.
O Hospital de Olhos Sadalla Amin Ghanem possui especialistas que desenvolveram a técnica “Pachy-Bubble” de Transplante Lamelar, premiada nos Estados Unidos e utilizada em várias partes do mundo. Esta técnica permitiu que a cirurgia seja mais precisa e reprodutível e com menor incidência de complicações.
Indicações
É indicado nas doenças que afetam as camadas anteriores da córnea, especialmente o estroma corneano, e poupam a membrana de Descemet e o Endotélio.
As indicações mais comuns são:
Uma variante desta técnica é a substituição de apenas 0,025 mm da espessura superficial da córnea com aparelho especial (microcerátomo ou laser), que pode ser indicada nos casos de cicatrizes bem superficiais.
Correção do grau após o transplante
Após o Tranplante de Córnea Lamelar ou Penetrante é frequente a necessidade de correção de grau. Conforme o caso, indicam-se óculos, lentes de contato, microincisões relaxantes ou cirurgias a laser.
Paciente com ceratocone e catarata.
Esta técnica é indicada para pacientes com patologias que afetam somente a camada mais interna (Endotélio) da córnea e é responsável por manter a córnea transparente.
Indicações mais comuns
1. Distrofia Endotelial de Fuchs;
2. Ceratopatia Bolhosa;
3. Casos selecionados de falência tardia de Transplante Penetrante.
A equipe do Hospital de Olhos Sadalla Amin Ghanem em sua grande maioria dos casos realiza o Transplante Endotelial da membrana de Descemet (DMEK), que é a camada mais interna. Embora seja mais difícil, tecnicamente apresenta recuperação mais rápida e melhor qualidade de visão.
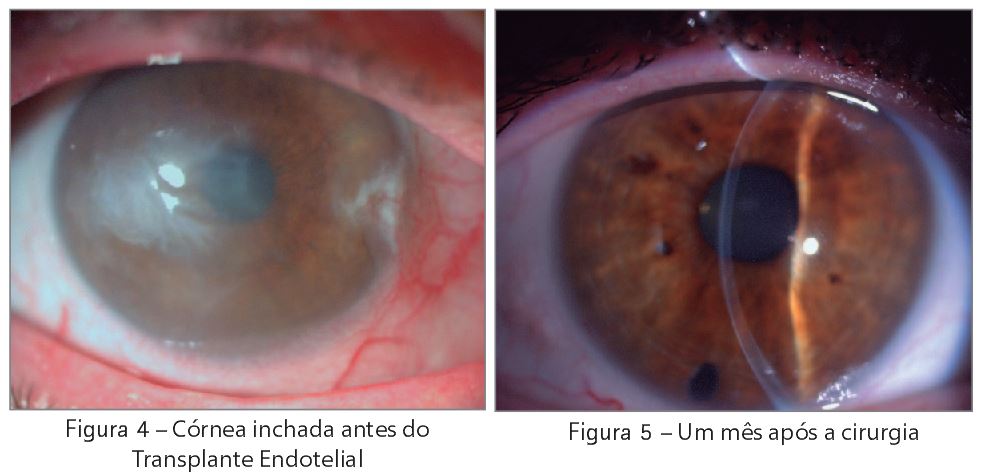
Exemplo de paciente com distrofia endotelial de Fuchs e catarata. Primeiramente realiza-se a preparação do enxerto doador, após a facoemulsificação e implante da LIO e finalmente a retirada da Descemet e endotélio receptor e implante do tecido doador.
Paciente com ceratopatia bolhosa e catarata branca após síndrome tóxica do segmento anterior (TASS). Note a presença de sinéquias posteriores que impossibilitaram a dilatação da pupila levando ao uso de Anel de Malyugin.
O transplante é recomendado quando a córnea apresenta:
O Centro de Transplantes de Córnea do Hospital de Olhos Sadalla Amin Ghanem, atua há cerca de 25 anos e já contribuiu significativamente no avanço cirúrgico da subespecialidade. Em 2017, somaram-se mais de 420 transplantes realizados e dentre as técnicas conhecidas utilizadas mundialmente, o Centro de Transplantes originou a técnica de Transplante Lamelar Anterior Profundo, chamada de Pachy-Bubble, que vem se difundindo e tornando-se progressivamente, a preferência dos maiores cirurgiões de córnea do mundo.
Além de estar a serviço de seus pacientes, o centro também contribui no desenvolvimento científico da sociedade médica, através de cursos que objetivam enriquecer a prática e o conhecimento.
O Hospital de Olhos Sadalla Amin Ghanem é uma referência na oftalmologia brasileira. A equipe de apoio cirúrgico está preparada para executar qualquer uma das três técnicas de transplante e o corpo clínico busca a contínua atualização científica, para que esse conhecimento seja refletido na segurança dos procedimentos e na satisfação da saúde ocular do paciente.
 É um termo usado para descrever um grupo de diferentes doenças e condições que resultam na umidade e lubrificação inadequadas do olho, por baixa produção de lágrimas ou por má qualidade do filme lacrimal.
É um termo usado para descrever um grupo de diferentes doenças e condições que resultam na umidade e lubrificação inadequadas do olho, por baixa produção de lágrimas ou por má qualidade do filme lacrimal.
Há várias anormalidades diferentes que podem causar o olho seco, tais como diminuição da produção de lágrimas, evaporação excessiva, problemas com o piscar, etc.
Doenças oculares associadas, como blefarite, meibomites e anormalidades nas pálpebras, também podem contribuir significativamente para o desconforto do paciente.

O tratamento do olho seco depende da causa. Na maioria das vezes, as lesões são reversíveis.
Para mais informações, ligue para +55 47 3481-5333 e escolha a opção 5.
Doença não inflamatória da córnea, de origem multifatorial, na qual a baixa rigidez do colágeno corneano (principal componente que forma a córnea) permite que a área central ou paracentral assuma forma cônica (do grego: kerato significa córnea e conus, forma cônica). A córnea, tornando-se progressivamente mais fina e irregular, provoca a distorção das imagens visuais.
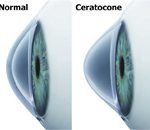
Visando melhorar a visão e estabilizar a doença, as opções são: óculos, lentes de contato, lentes de contato especiais, crosslinking, implante de anel intra corneano e transplante de córnea.
Saiba mais sobre o Ceratocone acessando o site do Centro Catarinense de Tratamento do Ceratocone.
 É a inflamação ou infecção da conjuntiva. A conjuntiva é a membrana transparente que envolve a esclera (a parte branca do olho) e a parte de dentro das pálpebras. Vasos sanguíneos bem pequenos estão presentes em grande quantidade na conjuntiva.
É a inflamação ou infecção da conjuntiva. A conjuntiva é a membrana transparente que envolve a esclera (a parte branca do olho) e a parte de dentro das pálpebras. Vasos sanguíneos bem pequenos estão presentes em grande quantidade na conjuntiva.
É transmitida por vírus (mais frequentemente) ou bactérias e pode ser contagiosa. Nestes casos, a contaminação acontece pelo uso de objetos contaminados, pelo contato direto com pessoas contaminadas e até mesmo pela água da piscina.
Existem diferenças entre os vírus, sendo que alguns se mostram mais agressivos e provocam grande desconforto ao paciente. Na fase aguda da doença, os principais sintomas são: olho vermelho, sensação de areia nos olhos, coceira, lacrimejamento, sensibilidade à luz e secreção branca ou amarelada. Também pode ocorrer febre, dor de garganta e aparecimento de “ínguas” (aumento de linfonodos). Normalmente, a pessoa acorda com os olhos grudados devido à secreção. Este tipo de conjuntivite requer alguns cuidados especiais que podem evitar a transmissão e o curso da doença geralmente é limitado.
Geralmente ocorre nos dois olhos e em pessoas predispostas a doenças alérgicas (que já têm rinite, bronquite, entre outras). Não é contagiosa, ou seja, não passa de uma pessoa para outra e nem de um olho para o outro, mesmo que em alguns casos se apresente antes em um dos olhos. Nas conjuntivites alérgicas, os sintomas são a coceira nos olhos e/ou pálpebras, olhos vermelhos e secreção (geralmente pegajosa e clara). Pode haver períodos de melhora e reincidência. É importante que o médico oftalmologista avalie o caso, pois o tratamento pode variar de pessoa para pessoa.
Este tipo de conjuntivite é causada pelo contato direto com o agente tóxico. Muitas vezes este agente pode ser medicamentoso, como um colírio, por exemplo. Este tipo de conjuntivite pode ocorrer em recém-nascidos devido ao uso obrigatório do colírio (Nitrato de prata 1%) no momento do nascimento, gerando vermelhidão e irritação ocular, porém geralmente sem maior gravidade.
Entre as substâncias mais comuns que causam a conjuntivite tóxica podemos citar alguns produtos de limpeza, fumaça de cigarro e poluentes industriais.
A pessoa com conjuntivite tóxica deve se afastar do agente causador e lavar os olhos com água abundante. Se a causa for medicamentosa, deve-se procurar orientação médica para avaliar a necessidade de suspensão do uso.
A visão não é afetada uma vez que a inflamação tenha cessado. Contudo, em casos de conjuntivite causada por adenovírus, pode haver comprometimento visual quando cicatrizes são formadas na córnea, necessitando tratamento individualizado que será orientado pelo médico (colírios e em alguns casos tratamento a laser).
Olhos vermelhos (como consequência da inflamação, os vasos sanguíneos conjuntivais tornam-se bem visíveis), coceira, sensação pegajosa ao piscar, lacrimejamento, secreção (com o acúmulo da secreção durante a noite, as pálpebras podem amanhecer grudadas). A conjuntivite geralmente é bilateral.
Ao acordar, lavar gentilmente as pálpebras com água limpa ou soro fisiológico para remover a secreção, usando gaze ou uma bolinha de algodão para cada olho. Compressas geladas também podem ajudar. Conforme os sinais encontrados ao exame oftalmológico pelo médico, será decido o tratamento necessário além destes cuidados.
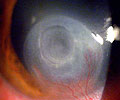 É uma ferida aberta na superfície da córnea, como uma erosão. Pode atingir somente a camada mais externa da córnea, o epitélio, mas também pode ter maior penetração até ao ponto de perfurar a córnea. É sempre um quadro emergencial em oftalmologia, requerendo disciplina do paciente no tratamento, com visitas diárias ao oftalmologista por curto período de tempo. A complicação de uma úlcera pode levar à cegueira ou à perda do olho.
É uma ferida aberta na superfície da córnea, como uma erosão. Pode atingir somente a camada mais externa da córnea, o epitélio, mas também pode ter maior penetração até ao ponto de perfurar a córnea. É sempre um quadro emergencial em oftalmologia, requerendo disciplina do paciente no tratamento, com visitas diárias ao oftalmologista por curto período de tempo. A complicação de uma úlcera pode levar à cegueira ou à perda do olho.
A opção de tratamento depende do tamanho, gravidade e tempo de evolução da doença. Pode variar desde tratamento clínico não intervencionista com antibióticos, lubrificação intensa, curativo oclusivo e lente de contato terapêutica, a procedimentos cirúrgicos, como recobrimento conjuntival e tarsorrafia (fechamento parcial das pálpebras).
Ceratite é qualquer inflamação na córnea, a membrana transparente do olho. Pode ser infecciosa ou não, superficial ou profunda, de ocorrência única ou múltipla.
Os sinais e sintomas da ceratite são: lacrimejamento, secreção, dor ou ardência ocular, maior sensibilidade à luz, vermelhidão ocular, vermelhidão e inchaço palpebral, diminuição da visão.
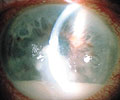
Figura 1
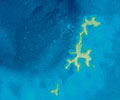
Figura 2
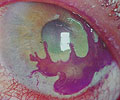
Figura 3
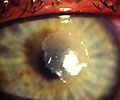
Figura 4
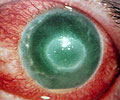
Figura 5
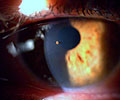
Figura 6
Vários tipos de ceratite são tratados em questões de dias e os sintomas desaparecem. Algumas vezes, contudo, a ceratite deixa cicatrizes profundas na córnea, afetando a qualidade visual. A falta de tratamento ou a demora em procurar o especialista pode levar a complicações, incluindo glaucoma, úlcera de córnea e até cegueira.
O tratamento deve ser seguido precisamente, para evitar complicações. Exames laboratoriais podem ser necessários para descobrir qual o agente causador e direcionar o tratamento. A opção de tratamento depende do tamanho, gravidade e tempo de evolução da doença. Após identificar o tipo de ceratite, o médico indicará o tratamento com colírios ou pomadas oftálmicas de efeito antibiótico, antifungicida ou antiviral, podendo também associar medicamentos de via oral.
O tratamento clínico é feito com antibióticos, lubrificação intensa, curativo oclusivo e/ou lente de contato terapêutica quando for bem indicado.
O tratamento cirúrgico pode ser um recobrimento conjuntival ou uma blefarorrafia (fechamento parcial das pálpebras). Devido às sequelas persistentes em alguns casos, pode ser indicado um tratamento a laser ou um transplante de córnea.
Atenção: Consulte o oftalmologista. Não use medicamentos sem orientação médica.
É uma doença das pálpebras caracterizada pela inflamação das margens palpebrais, provocando, na maioria das vezes, vermelhidão ocular, coceira e irritação das pálpebras, normalmente acometendo os dois olhos. É frequentemente confundida com conjuntivite, porque causa vermelhidão ocular. Alguns pacientes pensam ter olho seco devido à sensação de maior viscosidade no olho, ou sensação de areia.
A blefarite pode ser causada por acúmulo de gordura (seborreia), bactéria, reações alérgicas a maquiagem ou produtos de limpeza de lentes de contato. Pode apresenta-se associada a outros problemas dermatológicos.
– Nos olhos: ardência, vermelhidão, lacrimejamento, sensação de corpo estranho, maior sensibilidade à luz.
– Nas pálpebras: aparência oleosa, presença de casquinhas, vermelhidão, coceira e inchaço nas bordas palpebrais.
– Nos cílios: crostas de casquinhas ou secreção ao acordar, perda de cílios e crescimento dos cílios na direção errada.
O mais importante é a limpeza rotineira das pálpebras. Quando os sintomas estão fortes, pode-se fazer a limpeza duas ou três vezes ao dia.
Limpeza das pálpebras:
Complicações: perda de cílios, calázios de repetição e deformações das bordas palpebrais.
Conforme o aspecto das pálpebras e dos olhos e a intensidade dos sintomas, o médico poderá prescrever colírios lubrificantes, pomadas oftálmicas antibióticas, colírios com esteroides (que devem ser usados por um curto período de tempo para não causarem efeitos colaterais) e suplementos vitamínicos, como o óleo de linhaça, o qual ajuda na lubrificação dos olhos e aumenta a sensação de conforto por conter Omega-3, óleo que melhora o funcionamento de pequenas glândulas localizadas nas pálpebras.